
専門医のソノサキ(前編)
専門医資格を取った後も、医師にはさらなる研鑽が求められます。ここでは、専門医資格の更新やサブスペシャルティ領域について見ていきましょう。
「専門医」はゴールではない
医学は常に進歩し続けており、「専門領域の標準的な診療」も次々にアップデートされていきます。専門医が国民や医療界から信頼されるためには、専門医取得後も継続的に診療に従事して技術や感覚を磨き、新たな知識や知見を吸収し続ける必要があります。医師にとって、専門医取得はゴールではありません。
専門医制度は、医師が生涯学び続けるために、5年に1回専門医資格を更新する仕組みになっています。具体的には、診療実績や学会発表・研究活動などの実績を示したうえで、医療倫理・感染対策・医療安全など医師として一般に必要な知識や行動を再確認する講習を受講し、各基本領域の学会に更新申請を行います。医師免許に更新はありませんが、プロフェッショナル・オートノミーのもとで診療の質を担保するためにも、専門医制度が医師の生涯学習のベースになることが期待されています。
また、医師のキャリアは多様であり、大学病院等で高度医療に従事する人も、研究に軸足を置く人も、開業する人も、出産・育児のために働き方をセーブする人もいます。所属や働き方は異なっても、多様な医師がその領域の医療を支えており、それぞれが「専門医」として標準以上の診療を提供し続けることを担保するために、ある程度の柔軟性を持った更新制度となっています。
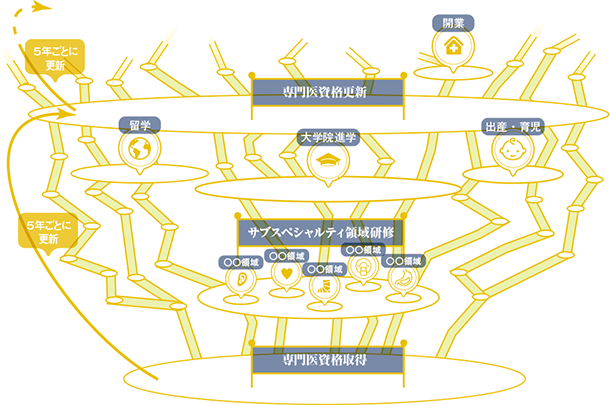
サブスペシャルティ領域について
19の基本領域の専門医資格を取得した後も、多くの医師がさらに専門性を高めるべく修練を積みます。例えば内科専門医を取得した医師が、次は消化器病のサブスペシャルティ領域専門医取得を目指し、さらに消化器内視鏡の専門医を取得するといったキャリアが考えられます。このような「サブスペシャルティ領域」は既に多数存在しますが、このうち一部の領域*については、専門医機構が「機構認定専門医」として認定を行う方針です。それ以外の細分化された領域については「学会認定専門医」として位置付けられることになります。
2018年の新制度開始時までに、下の表に示した分野がサブスペシャルティ領域として認定されました。これ以外にも、2022年度からのサブスペシャルティ領域専門医制度の開始に向け、関連学会による制度整備と、専門医機構による認定が進んでいます。ただ、例えば「小児精神」(小児科・精神科)や「集中治療」(内科・麻酔科・救急科)のように複数の基本領域にまたがるサブスペシャルティ領域については、複数の学会が協力して制度設計を行う必要があるため、協議に時間を要している面もあります。なお、サブスペシャルティ領域については、今後も新たな情報が出てくることが予想されるので、注視してください。
*一部の領域…「サブスペシャルティ領域専門研修細則」では、専門医機構が扱うのは「国民が必要とし、基本領域の専門性を洗練し補完する必然を有するもの」とされている。専門研修期間の勤務施設のイメージ
サブスペシャルティ領域の例
(2018年までに日本専門医機構に認定された領域)

※上記のサブスペシャルティ領域については、基本領域の研修期間中から一部連動研修が可能であるため、機構による認定が先行して行われている。
参考:「サブスペシャルティ領域の専門研修について」平成30年度第5回医道審議会医師分科会医師専門研修部会 資料1

専門医のソノサキ(後編)
より良い制度設計のために

日本医師会副会長
日本専門医機構副理事長 今村 聡
軌道に乗った新専門医制度
新たな専門医制度がスタートし、3年余りが経ちました。
まだまだ課題は残るものの、基準に沿った研修プログラムが整備され、臨床研修を終了した医師の大半が専門研修プログラムに参加しています。2021年度からは、研修終了後の試験・審査・認定も始まり、基本領域の専門医の質を標準化するという当初の目的はある程度達成されつつあります。
それぞれの基本領域学会がそれぞれの事情を踏まえて独自に発展させてきた専門医制度を、分野を超えて標準化し再設計するという取り組みは、決して簡単なものではありませんでした。学会の先生方も、国も、私たち日本医師会も、国民に信頼される専門医制度を作り、若い先生方に質の高い研修を受けてもらうという目的意識のもとに、難しい調整をしてきました。当初の予定よりも時間はかかりましたが、新しい制度もようやく軌道に乗ったと認識しています。
皆が賛同できる仕組み作りのために
我が国の医療には、地域や診療科の偏在という大きな問題もあります。専門医の養成と医師の偏在は切り離せないテーマであり、新しい専門医制度も、地域医療の持続可能性や、医師の偏在問題に配慮した設計になっていますが、本来「地域医療体制の整備」は厚生労働省の役割であり、専門医機構の目的は「専門医の質の担保と標準化」にあります。
例えば、専門医制度にシーリング制が設けられ、地域によっては診療科の定員に上限が設けられましたが、いくら偏在が問題になっているからといっても、医師不足の地域で専門研修の枠を増やせばいいかというと、そう単純な話ではありません。医師不足の地域は指導医も不足しているため、十分な研修が受けられないリスクもあります。また、診療科や勤務地の選択の自由をむやみに制限するような制度設計になってしまったら、「専門医なんて取らなくてもいい」という医師が増えてしまいます。
重要なのは、専門研修を受ける側も、専門医を育成する側も、皆が賛同し維持していこうと思える仕組みを作ることです。そのために、これまで丁寧に学会や自治体の声も聞きながら、制度を設計してきました。
これからさらに制度を良くしていくためには、当事者の皆さんの声がとても重要です。実際に専門研修を受けた方や、これから専門研修を受ける方の声もしっかりと受け止め、制度に反映させていくのが、日本医師会の使命だと考えています。
※取材:2021年6月
※取材対象者の所属は取材時のものです。



- No.44 2023.01
- No.43 2022.10
- No.42 2022.07
- No.41 2022.04
- No.40 2022.01
- No.39 2021.10
- No.38 2021.07
- No.37 2021.04
- No.36 2021.01
- No.35 2020.10
- No.34 2020.07
- No.33 2020.04
- No.32 2020.01
- No.31 2019.10
- No.30 2019.07
- No.29 2019.04
- No.28 2019.01
- No.27 2018.10
- No.26 2018.07
- No.25 2018.04
- No.24 2018.01
- No.23 2017.10
- No.22 2017.07
- No.21 2017.04
- No.20 2017.01
- No.19 2016.10
- No.18 2016.07
- No.17 2016.04
- No.16 2016.01
- No.15 2015.10
- No.14 2015.07
- No.13 2015.04
- No.12 2015.01
- No.11 2014.10
- No.10 2014.07
- No.9 2014.04
- No.8 2014.01
- No.7 2013.10
- No.6 2013.07
- No.5 2013.04
- No.4 2013.01
- No.3 2012.10
- No.2 2012.07
- No.1 2012.04

- 医師への軌跡:河村 朗夫先生
- Information:Summer, 2021
- 特集:「専門医」がわかる 国民に信頼される専門医制度をつくるために
- 特集:専門医には何が求められるのか
- 特集:専門医を養成する仕組み
- 特集:専門研修プログラムをどのように選ぶか
- 特集:専門医のソノサキ
- 特集:専門医への道のり 内科系
- 特集:専門医への道のり 外科系
- 同世代のリアリティー:コロナ禍で入社して 編
- チーム医療のパートナー:栄養サポートチーム
- Blue Ocean:岩手県|畠山 翔翼先生・畠山 彩花先生(岩手県立中央病院)
- 医師の働き方を考える:家族と共にスウェーデンで医師として生きる
- 日本医師会の取り組み:薬事における日本医師会の役割
- 日本医師会の取り組み:医師の働き方改革と地域医療
- 日本医科学生総合体育大会:オンライン東西医体座談会
- 授業探訪 医学部の授業を見てみよう!:産業医科大学「スポーツ傷害と整形外科」
- グローバルに活躍する若手医師たち:日本医師会の若手医師支援
- 医学生の交流ひろば:1
- 医学生の交流ひろば:2
- 医学生の交流ひろば:3
- FACE to FACE:天野 将明 × 田邉 翼

