
救急医療機関の役割分担と搬送手段-(前編)
現代の日本において、それがどのようにして成り立っているのかを具体的に見ていきましょう。
24時間の救急医療体制を交代勤務で
まず、「いつでも」救急医療を受けられるようにするためには、24時間の救急医療体制を作らなければなりません。しかし、夜間でも常に医療を受けられる体制を維持するには、医師や看護師、検査技師などといった医療スタッフを、常に確保する必要があります。現状ではスタッフが交代で勤務にあたることで、休日や夜間でも救急医療を提供できる体制を築いていますが、そこにはコストがかかっているということを覚えておいて下さい。
救急医療機関の役割を分担する
次に、「どんな病気や怪我でも」対応できるという点について考えてみましょう。
前のページの例をもう一度見てみると、救急医療には3つの段階があることがわかります。近所のかかりつけ医のもとへ向かい、その後地域の総合病院に運ばれ、さらにより高度な救急医療を提供する大学病院などに運ばれる、といった具合です。このように救急医療を提供している医療機関には段階があり、それぞれ初期救急医療機関、二次救急医療機関、三次救急医療機関と呼ばれます。
体調が悪い、怪我をした、といった場合それほど重症でなければ、近くの診療所や病院を訪れることが多いでしょう。このように外来で対応できるような救急医療にあたるのが、初期救急医療機関です。地域の診療所などが当番制で休日診療や夜間診療にあたります。市や医師会などが運営する休日夜間急患センターもあります。
そして、入院や手術を要するような患者を受け入れるのが二次救急医療機関です。これは都道府県が定めた圏域単位で整備されています。ここでは様々な診療科の医師が交代で救急当直にあたっていますので、その日の当直の医師が担当できる病気や怪我ならすぐに対応できます。またその医師の専門外であっても、基本的な処置や検査を行うことはできます。
そして、二次救急医療機関では対応できないような高度な処置が必要な患者を受け入れるのが、三次救急医療機関です。救命救急センターは人口100万人を目処に一か所ずつ設置されてきましたが、そのうち高度救命救急センターは、特に高度な診療機能を有するものとして、厚生労働大臣が認めた施設です。
三次救急医療機関には、救急を専門とする医師が配置されています。救急専門医は各診療科の専門的な治療ができるわけではありませんが、様々な患者の救急治療を行うことができ、専門医につなぐまでの間の処置を担います。この救急専門医が交代で勤務し、どんな患者でも生命の維持ができるように努めています。
このように、必要な医療のレベルに応じて、各医療機関が担う役割を分担することによって、無理のない救急医療体制を維持しているのです。

救急医療機関の役割分担と搬送手段-(後編)
高度な救急医療を集約する
そして最後に、「どこでも」救急医療を受けられるという点について考えてみましょう。これまでの話を踏まえると、三次救急医療機関を全国各地にたくさん作ればそのような体制を築けるのではないかと思う方もいるかもしれませんが、話はそう単純ではありません。
まず、設備と体制の整った医療機関をたくさん作るには、多大なコストがかかります。人口の少ない地域では利用される機会も少ないでしょうし、医療資源の無駄遣いとなってしまう可能性も否めません。
また、医師の人数には限りがあります。救急専門医の数はまだまだ少ないため、各地の病院で24時間受け入れ態勢を維持しようとすれば、それぞれの病院に少数ずつしか救急医を配置できず、過酷な勤務になってしまうことは容易に想像できると思います。常に受け入れ態勢を維持しておくためには、複数の救急専門医が交代で勤務できるよう、一つの病院に集まっているほうが効率がいいのです。
救急専門医が集まることの利点は他にもあります。それは、「ここに搬送すれば、どんな患者でも必ず診てもらえる」という安心感が生まれる点です。救急隊にとっても地域の医療機関にとっても、このことはとても心強く感じられると思います。
こう考えると、救急専門医が常駐するような高度な三次救急医療機関は、適切に集約したほうがいいと言えます。
ヘリ・飛行機など、搬送手段の拡充
では、「どこでも」医療を受けられる仕組みは、どのように実現していけばいいのでしょうか。三次救急医療機関を集約すれば、どこからでも簡単にアクセスするのが難しくなります。そこでキーとなるのが、搬送手段の拡充です。ここでは日本でもっとも面積が広く、また人口の偏在が顕著な北海道を例にとって見てみましょう。
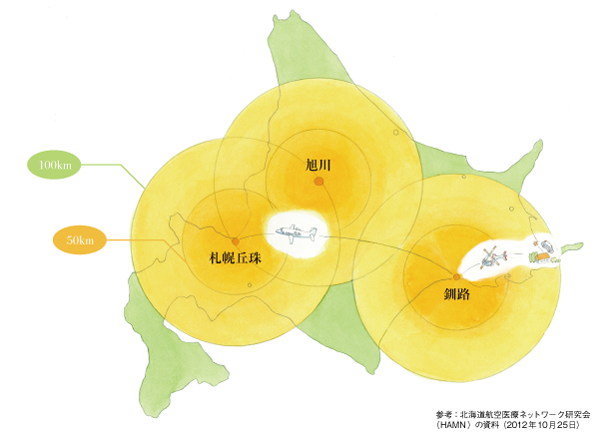
「どこでも」救急医療を受けられるようにするためには、初期救急医療機関・二次救急医療機関という分担を活用しつつ、重篤な患者を素早く確実に三次救急医療機関に搬送する必要があります。そこで、ヘリコプターが搬送手段として活用されています。上記の地図に描いてある円は、ドクターヘリの拠点がある札幌・旭川・釧路から100㎞圏を表したものです。ヘリを利用すれば、100㎞の距離を30分ほどで飛行することができ、また狭い場所でも離着陸が可能なため、新しい搬送手段としての活躍が期待されています。
また、患者を運ぶだけでなく、医師を現場に送り届けることができるのもヘリの大きな特徴です。救急車の救急救命士が行うことのできる救命処置には限りがあるため、医師が現場に向かいその場で初期治療を開始することが、その後の救命率にも大きく影響するのです。
ヘリを活用できる範囲は約100㎞圏内となっています。けれども、地図を見てもわかるように、ドクターヘリの拠点から100㎞以上離れた地域もたくさんあります。そこで北海道では、更に広域をカバーするため、飛行機での搬送も行われています。北海道航空医療ネットワーク研究会(HAMN)がこれを主導しています。
道内ドクターヘリの基地と活動範囲
様々な搬送手段で、命をつなぐ
以上のように、「どこでも」救急医療を受けられる体制を築くためには、いつでも出動できる救急車、より高速で現場に向かい、初期治療を行った上で患者を搬送できるドクターヘリ、そして救急車やヘリで空港に運んだ患者をさらに高度な医療機関がある都市まで運ぶ飛行機…こういった様々な搬送手段を活用することが求められます。それぞれの搬送手段の長所を活かし、命をつないでいくことが重要なのです。



- No.44 2023.01
- No.43 2022.10
- No.42 2022.07
- No.41 2022.04
- No.40 2022.01
- No.39 2021.10
- No.38 2021.07
- No.37 2021.04
- No.36 2021.01
- No.35 2020.10
- No.34 2020.07
- No.33 2020.04
- No.32 2020.01
- No.31 2019.10
- No.30 2019.07
- No.29 2019.04
- No.28 2019.01
- No.27 2018.10
- No.26 2018.07
- No.25 2018.04
- No.24 2018.01
- No.23 2017.10
- No.22 2017.07
- No.21 2017.04
- No.20 2017.01
- No.19 2016.10
- No.18 2016.07
- No.17 2016.04
- No.16 2016.01
- No.15 2015.10
- No.14 2015.07
- No.13 2015.04
- No.12 2015.01
- No.11 2014.10
- No.10 2014.07
- No.9 2014.04
- No.8 2014.01
- No.7 2013.10
- No.6 2013.07
- No.5 2013.04
- No.4 2013.01
- No.3 2012.10
- No.2 2012.07
- No.1 2012.04

- 医師への軌跡:石本 崇胤先生
- 特集:地域の救急医療を支えるしくみ
- 特集:救急医療機関の役割分担と搬送手段
- 特集:救急医療を支える様々な搬送手段
- 特集:医学生が取材!救急医の役割とやりがい
- 特集:自己完結型のセンターで、あらゆる救急医療を担う
- 同世代のリアリティー:職場の人間関係 編
- NEED TO KNOW:医療者のための情報リテラシー
- チーム医療のパートナー:理学療法士
- 地域医療ルポ:茨城県常陸太田市里美地区|大森医院 大森 英俊先生
- 先輩医師インタビュー 田原 克志 (医師×医系技官)
- 10年目のカルテ:糖尿病・代謝内科 石澤 香野医師
- 10年目のカルテ:糖尿病・代謝内科 竹下 有美枝医師
- 10年目のカルテ:糖尿病・代謝内科 黒田 暁生医師
- 医師会病院の運営~板橋区医師会病院~
- 日本医師会の取り組み:日本医師会医学図書館
- 医師の働き方を考える:子育て支援が医局を活性化する
- 医学教育の展望:1年生から症例に学ぶ
- 大学紹介:旭川医科大学
- 大学紹介:北里大学
- 大学紹介:大阪大学
- 大学紹介:久留米大学
- 日本医科学生総合体育大会:東医体
- 日本医科学生総合体育大会:西医体
- DOCTOR-ASE COMMUNITY サークル・医学生の活動紹介
- BOOK-書評-
- 日本医師会の取り組み:Q&A about JAPAN MEDICAL ASSOCIATION

